O Dr. André Donato Baptista é formado pela Faculdade de Medicina da Universidade de São Paulo (USP) em 1999.
– Cursou Residência Médica em Ortopedia e Traumatologia no Instituto de Ortopedia e Traumatologia do Hospital das Clínicas da FMUSP onde também se especializou em Cirurgia do Pé e Tornozelo e em Medicina Esportiva.
– É Membro Titular da Sociedade Brasileira de Ortopedia e Traumatologia.
– É Membro da AAOS ( American Academy of Orthopaedic Surgeons ).
– É Membro Titular da Sociedade Brasileira de Cirurgia do Pé e Tornozelo.
– É Membro da Sociedade Médica Brasileira de Tratamento por Ondas de Choque.
– Foi Médico da Seleção Brasileira Feminina de Voleibol de 2005 a 2010 (Campeã Olímpica em Pequim 2008).
– Desenvolve atividades de ensino e pesquisa como Médico Preceptor e Chefe do Grupo de Cirurgia do Pé e Tornozelo da Associação Beneficente Nossa Senhora do Pari (centro de formação de especialistas).
– É médico Cirurgião Ortopedista que atua no Corpo Clínico dos hospitais: Hospital Israelita Albert Einstein, Hospital Sírio-Libanês, Hospital São Luiz – Morumbi, Hospital Alemão Oswaldo Cruz, Hospital Abreu Sodré (AACD), Hospital 9 de Julho, entre outros.
– Especialista em Cirurgia Minimamente Invasiva dos Pés
– Atua no tratamento e prevenção das lesões ortopédicas do joelho, tornozelo e pé.
– Cirurgia do Pé e Tornozelo : Hálux Valgo (“Joanetes”), Lesões Ligamentares, Calosidades, Artroscopia do Tornozelo, Fraturas de Estresse, etc..
Fale com o Dr. André : dr.andredonato@gmail.com
Agende uma consulta pelo tel: (11) 2165-2384 ou 96307-5857
Consultório: Rua Joaquim Floriano, 466 cj. 1014 – Itaim Bibi – São Paulo
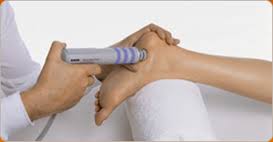
Terapia por Ondas de Choque
O que é Terapia por Ondas de Choque
Diferentemente do que o nome faça pensar, a Terapia por Ondas de Choque (ou Tratamento por Ondas de Choque) não envolve nenhum tipo de estímulo elétrico. Não é fisioterapia, não é ultrassom, não é laser ou TENS. A terapia por ondas de choque consiste no uso de ondas mecânicas (pulsos sônicos) produzida por aparelhos especiais que são aplicadas diretamente sobre o tecido doente. As ondas podem ser de dois tipos, focais ou radiais, e são produzidas por aparelhos de diferentes características (eletro hidráulico, eletromagnético, piezoelétrico e eletropneumático), que proporcionam benefícios semelhantes aos pacientes.
Para que serve a Terapia por Ondas de Choque?
O tratamento é indicado em casos de patologias crônicas, que já esgotaram todas as tentativas de tratamento convencional (medicação, fisioterapia, imobilização, infiltrações, etc.) sem sucesso. É uma alternativa não invasiva de tratamento biológico para aqueles casos onde o próximo passo seria a cirurgia. Digamos que seja uma última opção para aqueles pacientes que ainda não querem passar pelo tratamento cirúrgico.
Quais doenças ortopédicas podem ser tratadas pela Terapia por Ondas de Choque?
Embora o uso da Terapia por ondas de choque esteja sendo expandido para várias áreas da medicina, na Ortopedia, o tratamento é comprovadamente eficaz em casos de Fascite Plantar, Tendinopatias, Tendinite Calcárea do Ombro , Epicondilite Lateral do Cotovelo, Fraturas por estresse e pseudoartroses. O uso, ainda em fase de estudos e avaliação, pode ser expandido para casos de Tendinite Patelar,Tendinopatia de Glúteos e Isquiotibiais, Lombalgias e dores miofasciais, tratamento de feridas crônicas como nos pés diabéticos ou úlceras vasculares.
Existe alguma contra-indicação para a Terapia por Ondas de Choque?
Sim. Pacientes portadores de distúrbios da coagulação sanguínea, que estejam com processo infecioso ativo, paciente em tratamento ou com histórico de câncer na região a ser tratada e pacientes que fazem uso de marca-passo não devem ser submetidos ao tratamento por ondas de choque.
O tratamento tem algum efeito colateral?
Quando bem indicada, aplicada de maneira correta e por profissional médico treinado e habilitado, a técnica apresenta mínimos efeito colaterais. A formação de pequenos hematomas no local da aplicação e possíveis quadro de dor rebote na região tratada, que podem ocorrer de 48 a 72 horas após a sessão de ondas de choque, são efeitos colaterais possíveis.
Quem realiza a Terapia por Ondas de Choque e como é o tratamento?
A terapia deve ser aplicada apenas por médicos que tenham realizado treinamento reconhecido pela Sociedade Brasileira de Terapia por Ondas de Choque (SBTOC) e pela ISMST (International Society for Medical Shockwave Treatment), sendo assim credenciados junto à sociedade.
O tratamento é feito em consultório, não havendo necessidade de internação hospitalar ou qualquer tipo de anestesia. Em geral, para as patologias mais frequentes como as fascites e tendinites, são necessárias 03 sessões de ondas de choque. Cada sessão pode ter duração média de 10 a 15 minutos e devem ser repetidas em intervalos de uma a duas semanas. O resultado definitivo do tratamento pode levar até 90 dias para ocorrer. É muito importante que o paciente siga corretamente as orientações do médico para que o índice de sucesso do tratamento seja ainda maior. Vale lembrar que a Terapia por Ondas de Choque é indicada apenas para os casos crônicos que já passaram por tentativas de tratamento convencional sem sucesso ou que estejam apresentando recorrências frequentes dos sintomas. Quando utilizada com critério, a Terapia por Ondas de Choque apresenta resultado satisfatório em até 70% dos casos. Infelizmente, existem casos onde a terapia pode falhar, deixando apensa o tratamento cirúrgico como opção final.
Informações sobre o tratamento valores, fale com o Dr. André Donato: dr.andredonato@gmail.com
Obs: Não respondemos a pedidos de orçamentos de cirurgia por e-mail.
Para agendar sua consulta, clique aqui: www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
Artrose do Joelho Tratamento
Já descrevi aqui em post anteriores mas, vale a pena lembrar, que artrose, ou Osteoartrose, é a doença que acomete a cartilagem de revestimento das articulações. Ocorre um desgaste progressivo da cartilagem até o seu desaparecimento completo. A população mais comumente afetada é a dos pacientes com idade acima dos 65 anos. Isso não que dizer que pacientes mais jovens não possam ter artrose no joelho, muito pelo contrário. A artrose pode ocorrer mais cedo como sequela de fraturas, traumas esportivos, infeccões e pode ser secundária a doenças sistêmicas como a Artrite Reumatóide.
Sintomas de Artrose do Joelho
Os sintomas iniciais são a dor e o inchaço do joelho que se manifestam após esforços físicos. Na fase inicial da doença, o uso de medicação analgésica, anti-inflamatória e o repouso tendem a melhorar os sintomas. Com a evolução da artrose, novos sintomas surgem e estas medicações deixam de ser efetivas. A sensação de joelho rígido e mais doloroso ao acordar pela manhã ou após período de repouso, estalidos, dor ao subir e descer escadas, dor ao sentar-se e levantar-se de uma cadeira passam a ser cada vez mais frequentes. Numa fase mais avançada, a artrose pode causar deformidade progressiva dos joelhos, que podem “entortar” para dentro ou para fora e perder a capacidade de dobrar ou esticar completamente. Nesta fase de doença avançada o paciente tende a se locomover cada vez menos, o que acarreta atrofia da musculatura e agrava ainda mais os sintomas.
Tratamento para Artrose do Joelho
Embora muitas pesquisas científicas estejam em andamento na tentativa de descobrir um tratamento que regenere a cartilagem articular e cure a artrose definitivamente, este ainda não existe. Entretanto, isso não quer dizer que os pacientes devem aceitar a dor e as limitações sem buscar os tratamento disponíveis.
Nas fases iniciais da doença, praticamente todos os pacientes se beneficiam com o tratamento fisioterápico e com um trabalho de fortalecimento progressivo dos joelhos e todo o membro inferior. Associados a isso, recomenda-se o uso de medicamentos chamados de condroprotetores, ou protetores de cartilagem, na tentativa de impedir a evolução do desgaste da cartilagem e piora da artrose.
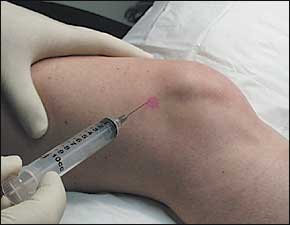
Nas fases mais avançadas da artrose do joelho, estas medidas podem não surtir o efeito desejado. Até há pouco tempo, o único tratamento para a artrose avançada de joelho era a cirurgia para a colocação de uma prótese. Esta é uma cirurgia de grande porte que, quando bem sucedida, apresenta bons resultados. Porém, muitos pacientes após os 65 anos de idade convivem com outros problemas de saúde que podem dificultar ou até mesmo impedir a realização do procedimento cirúrgico. Há também pacientes que não desejam passar por tratamento cirúrgico. Para estes casos, a alternativa mais eficaz são as injeções para a cartilagem. O tratamento consiste em aplicações de ácido hialurônico feitas no joelho, com intervalos semanais, num total de 3 a 5 aplicações. O procedimento é feito em consultório, não exige qualquer preparo especial e o paciente pode caminhar normalmente após a aplicação. O tratamento não cura a artrose mas, na maioria dos casos, proporciona melhora importante da dor e da qualidade de vida dos pacientes.
Para maiores informações, consulte um ortopedista de sua confiança.
Para agendar uma consulta acesse: http://www.drandredonato.com.br/consultorio ou ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com
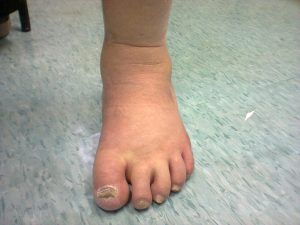
Ruptura do Tendão Tibial Posterior
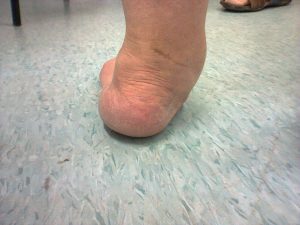
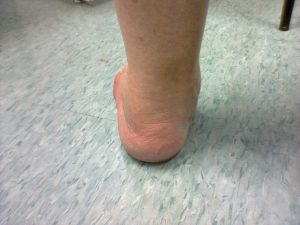
A ruptura do tendão tibial posterior é doença que acarreta deformidade progressiva no pé e tornozelo, também chamada de pé plano adquirido do adulto. O tibial posterior é um tendão que fica na parte interna do tornozelo, sendo o grande responsável pela estabilidade do chamado arco plantar medial, conhecido como a curvatura do pé.
O quadro clínico inicial é de dor e inchaço na parte interna do tornozelo e pé, que é agravado pelo caminhar. Nesta fase, na maioria das vezes, o tendão ainda não possui áreas de ruptura ou degeneração intensas. A doença tem caráter progressivo e numa fase seguinte, o paciente começa a perceber que o pé está entortando, e muitos relatam sensação de perda de força e desequilíbrio ao andar.
A doença não tem causa definida, podendo ou não ser desencadeada por um episódio de trauma. As mulheres são mais acometidas do que os homens e a faixa etária mais frequente é a partir do 50 anos de idade. Acredita-se que possa haver fatores hormonais que influam no aparecimento da doença. O diagnóstico é feito por meio do exame clínico e pode ser confirmado pelas radiografias e ressonância magnética do tornozelo.
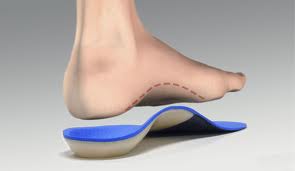
O tratamento é individualizado e deve levar em consideração, o estágio da doença, a idade do paciente e seu estado clínico geral. Em geral , no estágio inicial, o tratamento pode ser feito por meio de imobilização, seguido de fisioterapia e uso permanente de palmilhas ou órteses, com o intuito de estabilizar o pé e o tornozelo e evitar a progressão para o estágio de deformidade em pé plano.
Nas situações onde o pé já apresenta deformidades, o tratamento mais efetivo é a cirurgia. A técnica cirúrgica a ser utilizada deve ser discutida caso a caso, com base nas deformidades que o paciente apresenta e alterações radiográficas. No período pós-operatório, o paciente permanece imobilizado por cerca de 6 a 8 semanas e após esta fase, inicia o tratamento fisioterápico. A recuperação completa ocorre, em média, de 4 a 6 meses após a cirurgia.
Para maiores informações, consulte um ortopedista especialista em pé e tornozelo.
Para agendar uma consulta clique aqui: www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com
Cirurgia de Encurtamento dos Dedos do Pé
A cirurgia de encurtamento dos dedos do pé pode ser realizada pelo ortopedista especialista em Pé e Tornozelo, desde que, haja prejuízo na função do pé, ou grande dificuldade para adaptação aos calçados. A melhora estética do pé não é o objeivo primário do tratamento realizado pelo ortopedista, embora, indiretamente, a melhora estética do pé também ocorra com o procedimento.
Recentemente, tenho atendido ou recebido e-mail e mensagens de pacientes procurando cirurgia plástica ou estética para os dedos dos pés. Os responsáveis pela ideia de cirurgia plástica nos pés, são os profissionais americanos conhecidos como podiatras. São profissionais semelhantes aos que classificamos como podólogos no Brasil, mas que, nos Estados Unidos, acabam por realizar pequenos procedimentos cirúrgicos nos pés. Vale lembrar, que muito destes procedimentos são condenados pelos ortopedistas pois são realizados com pouco ou nenhum conhecimento da biomecânica dos pés, podendo acarretar sequelas graves e até mesmo irreversíveis para a função dos pés. Outro procedimento estético divulgado na mídia, é a injeção de ácido hialurônico na planta dos pés para aliviar a pressão em áreas de dor e facilitar o uso de calçados de salto alto. Este é um procedimento totalmente condenado pelos ortopedistas!
Resumindo, a cirurgia para encurtamento dos dedos dos pés está indicada, e é realizada pelo orotpedista especialista em pé e tornozelo, nos casos de discrepância grave entre os dedos, fato que acarreta prejuízo funcional e dificuldade na adaptação aos calçados.
Fale com o Dr. André Donato: dr.andredonato@gmail.com
Obs: Não respondemos a pedidos de orçamentos de cirurgia por e-mail.
Para maiores informações, consulte um especialista. Para agendar uma consulta, clique aqui: www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
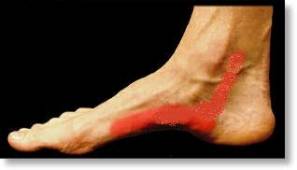
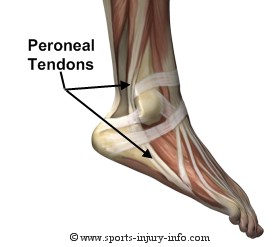
Tendinopatia dos Fibulares
A tendinopatia dos fibulares e/ou tenossinovite dos fibulares é um problema relativamente frequente no consultório do ortopedista especialista em pé e tornozelo.Os tendões fibulares são estruturas que ligam a musculatura da porção lateral da panturrilha ao pé. São dois tendões, chamados de tendão fibular curto e tendão fibular longo. A função destes tendões é principalmente estabilizadora, evitando ou ajudando a evitar as torções de tornozelo.
Como qualquer outro tendão do corpo, os fibulares podem sofrer processos inflamatórios (tendinite dos fibulares) e/ou degenerativos (tendinopatia dos fibulares). Há também a possibilidade de lesões traumáticas dos tendões fibulares, geralmente causadas por um entorse de tornozelo de maior gravidade. O tendão mais suscetível a lesões é o fibular curto, devido à posição que ocupa em seu trajeto desde a perna até o pé.
Os fatores de risco para a tendinopatia dos fibulares ou rotura longitudinal do tendão fibular curto são: pés cavos varos, pisada com supinação acentuada, lesões nos ligamentos do tornozelo, frouxidão ligamentar e presença de saliência óssea na lateral do calcanhar (tubérculo dos fibulares).
Os sintomas mais comumente associados à lesão dos tendões fibulares é a dor na face lateral do tornozelo e pé, que muitas vezes vem acompanhada de inchaço na região. Outro sintoma frequente é a instabilidade do tornozelo ou seja, tendência a torcer o tornozelo com muita frequência.
O diagnóstico é feito com o exame físico realizado pelo ortopedista e confirmado com a Ultrassonografia ou Ressonância Magnética.
O tratamento mais indicado será decidido com base na gravidade da lesão e na presença de fatores associados (pé varo, instabilidade ligamentar, etc.). O tratamento pode ser feito com imobilizações, uso de anti-inflamatórios, fisioterapia e palmilhas ortopédicas. Uma nova opção de tratamento é a aplicação de ácido hialurônico nos tendões doentes que ainda não apresentem ruptura extensa ou degeneração muito grave. Caso estas medidas iniciais falhem, pode haver necessidade de tratamento cirúrgico.
Para maiores informações, consulte um ortopedista especialista em pé e tornozelo. Para agendar uma consulta clique aqui: www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com
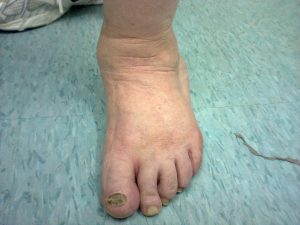
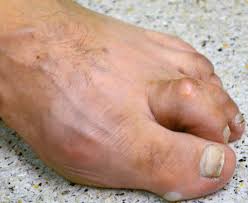
Dedo em garra
Os dedos em garra são deformidades que acometem os dedos dos pés com relativa frequência. São causados por contraturas ligamentares e desequilíbrios no funcionamento da musculatura que controla a flexão e extensão dos dedos. A ocorrência dos dedos em garra pode estar associada ao uso de calçados inadequados, traumas locais, doenças neurológicas, diabetes, Artrite Reumatóide, entre outras. Na fase inicial, as deformidades são flexíveis e, com o passar do tempo, se tornam rígidas e mais dolorosas.
Os sintomas dolorosos estão relacionados à formação de calosidades sobre os dedos, ocasionadas pelo atrito contra o calçado. Tendem a se agravar com a piora da deformidade e com a rigidez progressiva dos dedos, podendo levar a ulcerações de pele e deformidades associadas nas unhas.
Dedos em Garra – Tratamento
Infelizmente, uma vez instalada a deformidade do dedo em garra, não há correção que não seja cirúrgica. Para os pacientes que têm sintomas leves, recomenda-se o uso de calçados com perfil mais largo e material mais flexível, no intuito de diminuir a pressão no contato com os dedos e evitar as calosidades dolorosas. Nos casos mais graves, apenas a correção cirúrgica proporciona resultados satisfatórios. A técnica cirúrgica a ser utilizada depende do grau de deformidade do dedos e, principalmente, da diferenciação entre os dedos em garra flexíveis ou rígidos. O tempo médio de recuperação pós-operatória é de dois meses.
Fale com o Dr. André Donato: dr.andredonato@gmail.com
Para agendar uma consulta clique aqui: http://drandredonato.com.br/consultorio.html ou ligue (011) 2165-2384 / 96307-5857
Tratamento de Joanete
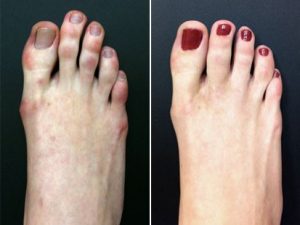
O hálux valgo, doença popularmente conhecida como “joanete”, é a deformidade dos pés que acomete a articulação do hálux (dedão do pé) com o primeiro osso metatarsiano. O desvio lateral do dedão que ocorre durante a evolução do “joanete”, leva à formação de uma calosidade dolorosa na porção interna do pé que atrapalha ou impede o uso de calçados fechados, especialmente os de bico fino.
Não é incomum que, em muitos casos, o paciente procure orientação médica e tratamento pela presença de dor em toda a parte da frente dos pés e deformidades associadas dos dedos menores.

O tratamento do hálux valgo consiste na adaptação dos calçados, procurando um padrão que se encaixe melhor à forma dos pés do paciente (vide neste site o artigo “Como Escolher o seu Calçado”).
Uma vez instaladas a deformidade e a calosidade, a tendência é que estas se agravem com o passar do tempo. Órteses e afastadores de silicone entre os dedos são de pouca ou nenhuma utilidade na contenção do joanete. Nos casos de deformidades importantes e realmente dolorosas, que limitam o dia-a-dia do paciente, o tratamento cirúrgico está indicado.
OBS: NUNCA SE DEVE OPERAR UM JOANETE POR ESTÉTICA!!!
Cirurgia de Joanete
A cirurgia de correção do hálux valgo, tão temida pelos pacientes no passado e ainda hoje, já não é mais tão assustadora. Fazem parte do passado os pós-operatórios extremamente dolorosos, imobilizações prolongadas e meses de sofrimento para reabilitação do pé operado. O ortopedista especialista em pé tem hoje à sua disposição, um grande número de materiais de síntese e instrumentais cirúrgicos que facilitam a cirurgia, diminuem a agressão ao pé durante o ato cirúrgico e proporcionam uma correção mais firme e duradoura, possibilitando ao paciente um pós-operatório bem menos doloroso e livre das incômodas imobilizações gessadas usadas no passado.
É permitido ao paciente caminhar com o auxilio de sandálias ortopédicas já a partir do dia seguinte à cirurgia. Nos casos mais simples, o paciente volta a caminhar livre de proteção especial no pé por volta de 4 semanas após a cirurgia. Nos casos mais graves este período pode chegar a 6 semanas.
Para agendar uma consulta clique aqui: www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com
Obs: Não respondemos a pedidos de orçamentos de cirurgia por e-mail.
Fratura do Tálus – Tratamento
A fratura do tálus será o assunto do nosso artigo desta semana. O tálus é um dos ossos que compõem a articulação do tornozelo. Tem características bastante peculiares por ser um osso que é revestido por cartilagem em quase toda sua superfície, não possuir nenhum músculo diretamente ligado a ele e por ter uma irrigação sanguínea muito delicada e sensível ao trauma. O tálus é o osso do pé responsável pelo movimento de flexão e extensão (para cima e para baixo), indispensável para que possamos caminhar de forma adequada. Assim, as lesões que acometem este osso, em geral, causam bastante preocupação ao ortopedista.
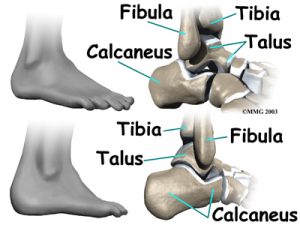 As fraturas do tálus não são comuns, correspondendo a pequena porcentagem das fraturas que ocorrem no pé. Geralmente são causadas por traumas de alta energia como por exemplo, os acidentes automobilísticos ou quedas de moto. Por ser um osso coberto de superfícies articulares, exige que suas fraturas sejam tratadas com muito rigor, ou seja, os fragmentos do osso quebrado devem ser reposicionados perfeitamente para que não ocorram sequelas. Assim, a maioria das fraturas do tálus exige tratamento cirúrgico.
As fraturas do tálus não são comuns, correspondendo a pequena porcentagem das fraturas que ocorrem no pé. Geralmente são causadas por traumas de alta energia como por exemplo, os acidentes automobilísticos ou quedas de moto. Por ser um osso coberto de superfícies articulares, exige que suas fraturas sejam tratadas com muito rigor, ou seja, os fragmentos do osso quebrado devem ser reposicionados perfeitamente para que não ocorram sequelas. Assim, a maioria das fraturas do tálus exige tratamento cirúrgico.
As fraturas que acontecem na região do osso chamada de colo do tálus são especialmente preocupantes, pois podem afetar a irrigação sanguínea e causar uma grave complicação chamada de Osteonecrose. As fraturas do dômus talar, que afetam a parte do tálus que compõe o tornozelo, também podem cursar com complicações graves quando não tratadas corretamente, como por exemplo, a Osteoartrose do tornozelo.
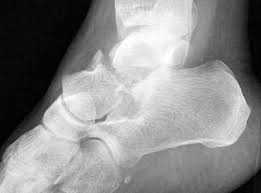
Fratura do tálus
O diagnóstico é feito por meio de radiografia do tornozelo e do pé e, sempre que possível, o ortopedista deve solicitar uma Tomografia Computadorizada, pois existem fraturas com padrões de difícil identificação por meio da radiografia simples. No caso de tratamento cirúrgico, este exame auxilia muito no planejamento da cirurgia.
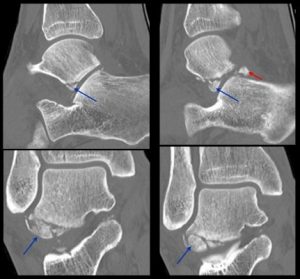
O tempo de recuperação após as fraturas do tálus varia em média de 3 a 6 meses, dede que não ocorram complicações como a osteonecrose do tálus, pseudoartrose, infecções, entre outras.
Para maiores informações, consulte um ortopedista especialista em pé e tornozelo. Para agendar uma consulta ligue (011) 2165-2384 / 96307-5857/ 96307-5868
Para falar com o Dr. André Donato: dr.andredonato@gmail.com