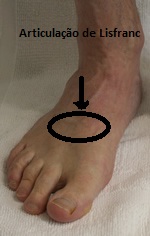
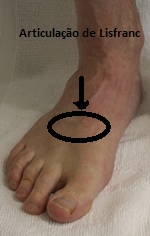
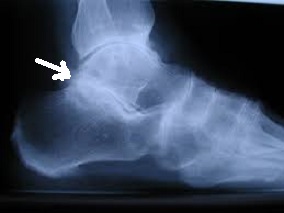
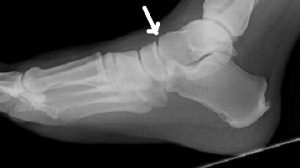
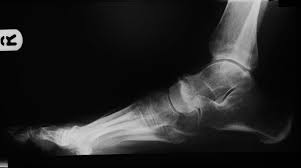
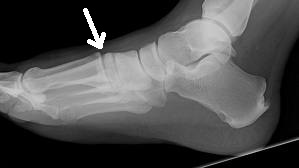
O tratamento da fratura do tornozelo pode variar dependendo da gravidade da fratura e de outros fatores individuais. No entanto, existem algumas abordagens comuns no tratamento dessa lesão.
- Imobilização: Na maioria dos casos de fratura de tornozelo, o primeiro passo é imobilizar a área afetada. Isso pode ser feito por meio do uso de uma tala, uma bota de gesso ou um dispositivo ortopédico especializado, como uma órtese de tornozelo. A imobilização ajuda a manter os ossos alinhados corretamente e permite que ocorra a cicatrização adequada.
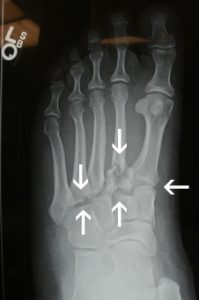
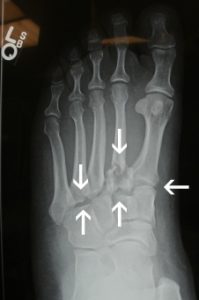
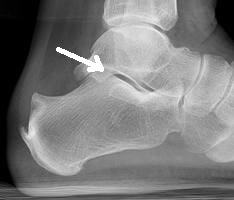
- Redução e alinhamento: Em algumas fraturas, pode ser necessário realizar uma redução, que é o realinhamento dos ossos fraturados. Isso pode ser feito manualmente, sob anestesia local ou geral, ou pode exigir uma intervenção cirúrgica. O objetivo da redução é restaurar a anatomia normal do tornozelo, facilitando a cicatrização adequada e minimizando complicações a longo prazo. Atualmente, as manobras de redução das fraturas do tornozelo para o tratamento no gesso são feitas apenas em casos de exceção, onde o paciente não pode passar por tratamento cirúrgico devido a alguma outra condição de saúde.
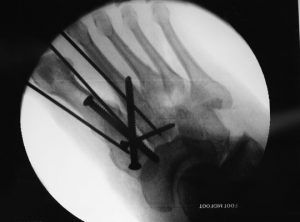
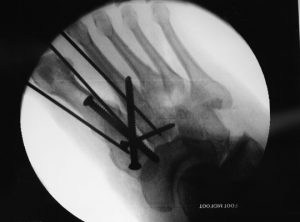
- Cirurgia: Na maioria dos casos de fratura de tornozelo, a cirurgia é necessária. Isso ocorre quando a fratura há desalinhamento significativo dos fragmento dos ossos fraturados e/ou lesões nos ligamentos. Durante a cirurgia, os ossos são realinhados, fixados com placas, parafusos ou pinos, e os ligamentos podem ser reparados ou reconstruídos, se necessário.
- Reabilitação: Após a imobilização ou cirurgia, é importante iniciar a reabilitação do tornozelo. Isso geralmente envolve exercícios de fortalecimento e alongamento, fisioterapia e, em alguns casos, reabilitação aquática. O objetivo é restaurar a função e a amplitude de movimento do tornozelo, além de fortalecer os músculos ao redor da articulação para evitar recorrências.
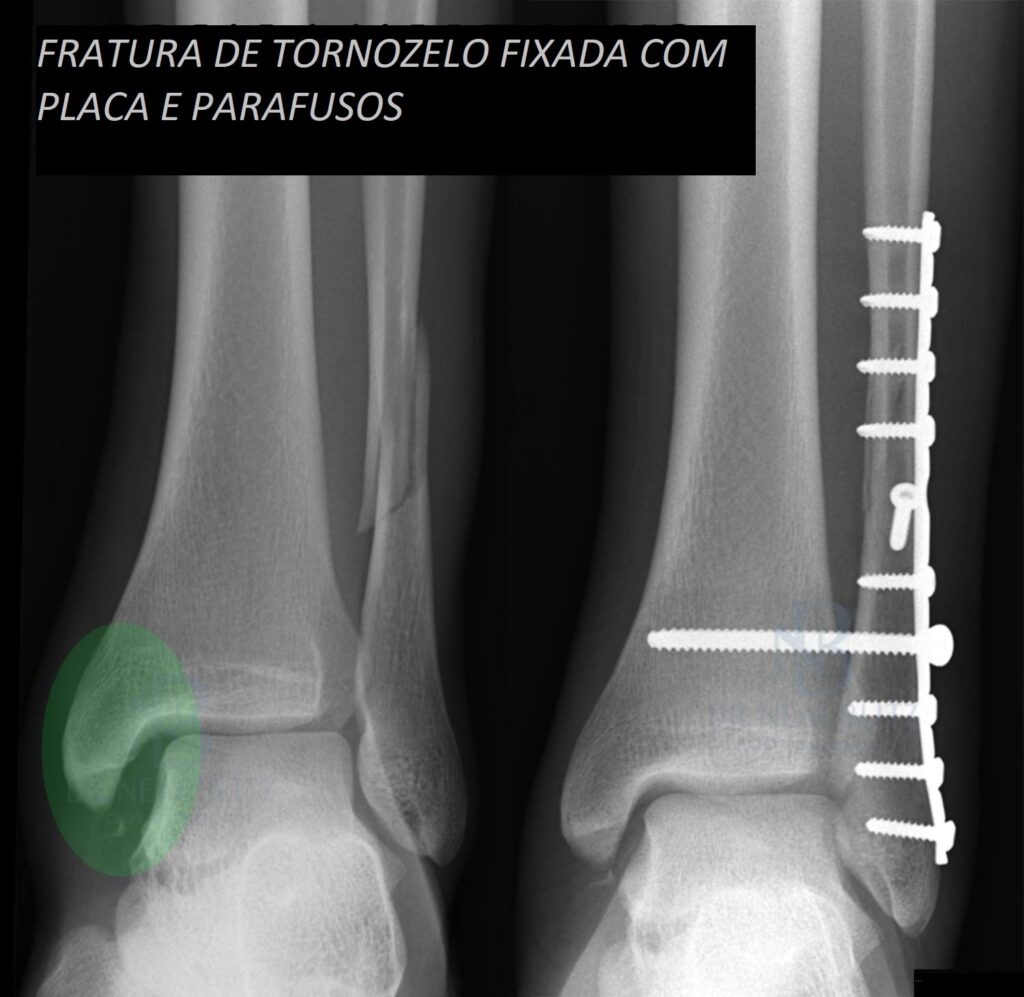
É fundamental seguir as orientações médicas e do fisioterapeuta durante todo o processo de tratamento. O tempo de recuperação pode variar dependendo da gravidade da fratura, mas é importante permitir que o tornozelo se cure adequadamente antes de retomar atividades normais ou esportes de alto impacto.
Agende uma consulta pelo tel (11) 2165-2384 ou 96307-5857.