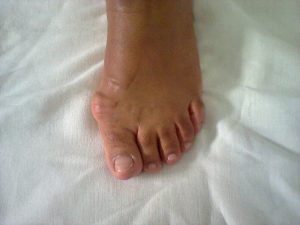
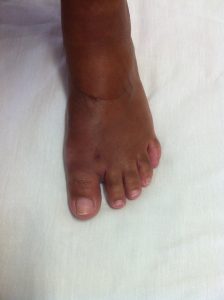
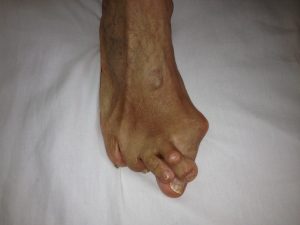
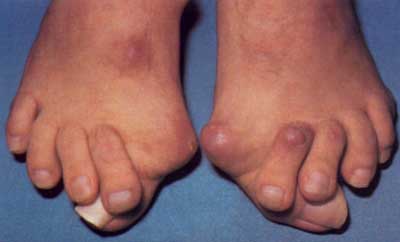
O Neuroma de Morton é um espessamento de um nervo que corre entre dois osso metatarsos do pé. Ocorre mais frequentemente entre o terceiro e o quarto metatarso. O Neuroma nem sempre é sintomático mas, quando causa sintomas, esses podem ser: dor na parte da frente do pé que pode subir para o dorso do pé e até mesmo ao tornozelo, queimação, choques, dedos adormecidos, etc. Os sintomas tendem a se agravar com o uso de calçados mais apertados ou de salto alto.
Qual a causa do Neuroma de Morton?
O Neuroma de Morton surge em consequência de sobrecarga mecânica crônica sobre a região da frente dos pés, mais especificamente sob os metatarsos. Assim, é mais frequente nos pacientes do sexo feminino devido ao uso de calçados de salto alto.
Como é feito o diagnóstico do Neuroma de Morton?
O diagnóstico é feito por meio do exame físico cuidadoso do pé realizado pelo ortopedista e confirmado pela Ressonância Magnética.
Neuroma de Morton- Tratamento
O tratamento inicial consiste de medidas para tentar reduzir a sobrecarga sob os metatarsos por meio da adaptação dos calçados de uso diário, uso de palmilhas confeccionadas sob molde, adequação do calçado esportivo. Medicação anti-inflamatória, infiltrações e tratamento fisioterápico também podem ser úteis.
Quando todas estas opções falharem, o tratamento cirúrgico estará indicado. Porém, nem todo neuroma encontrado em exames de ressonância magnética merece tratamento. Muitas vezes, eles não são os responsáveis pelos sintomas do paciente e o diagnóstico incorreto da dor pode levar a tratamentos cirúrgicos desnecessários e ineficazes. Por isso, é muito importante que o ortopedista faça um diagnóstico preciso, com base na história clínica do paciente, e realize um exame físico cuidadoso para decidir corretamente pela melhor opção de tratamento.
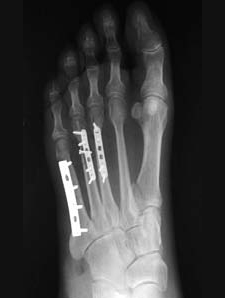
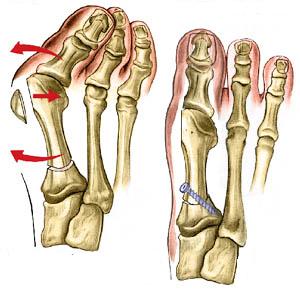
Cirurgia para Neuroma de Morton
Consiste na retirada do neuroma e correção de possíveis deformidades associadas dos pés, quando estas forem fatores que contribuam para o surgimento do neuroma. Quando a cirurgia é restrita apenas ao neuroma, permite recuperação rápida. Por volta de 3 a 4 semanas após o procedimento, o paciente pode retornar às suas atividade de vida diária sem maiores problemas. Em muito casos, os neuromas estão presentes em associação a outras alterações na anatomia dos metatarsos e dedos e estas podem ser corrigidas na mesma cirurgia, com o uso das técnicas minimamente invasivas.
Para agendar uma consulta ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com
Obs: Não fazemos cotação de cirurgias por e-mail.