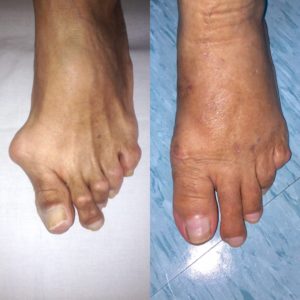
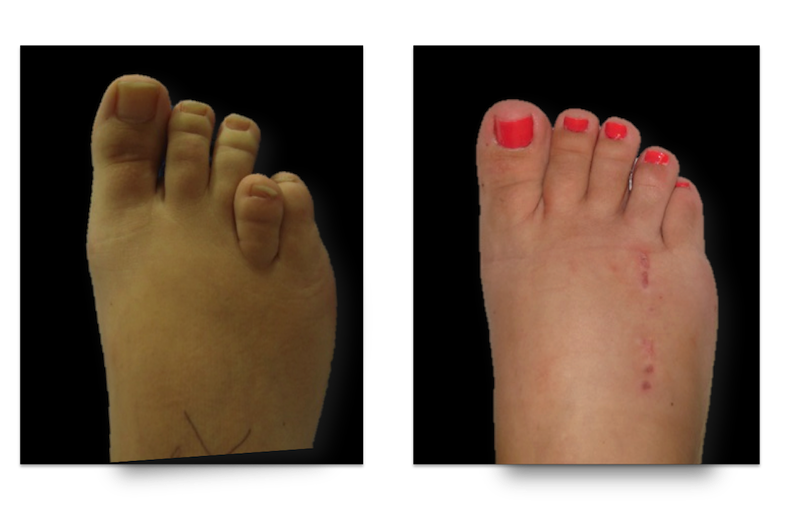
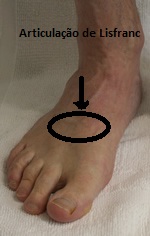
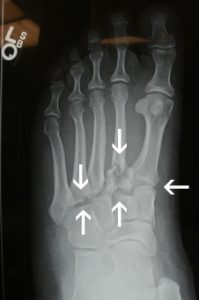
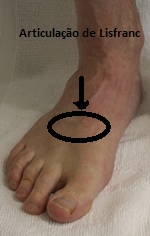
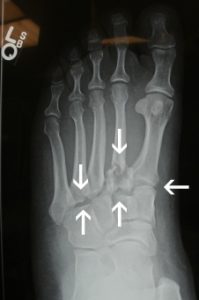
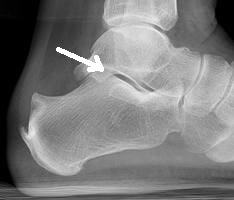
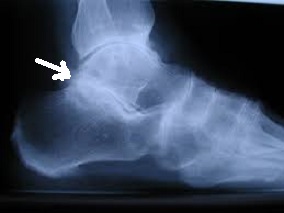
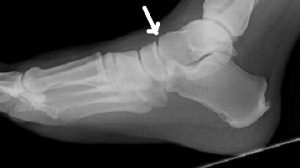
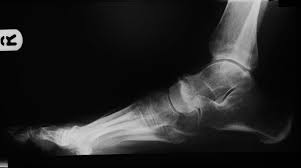
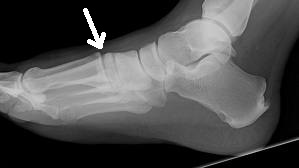
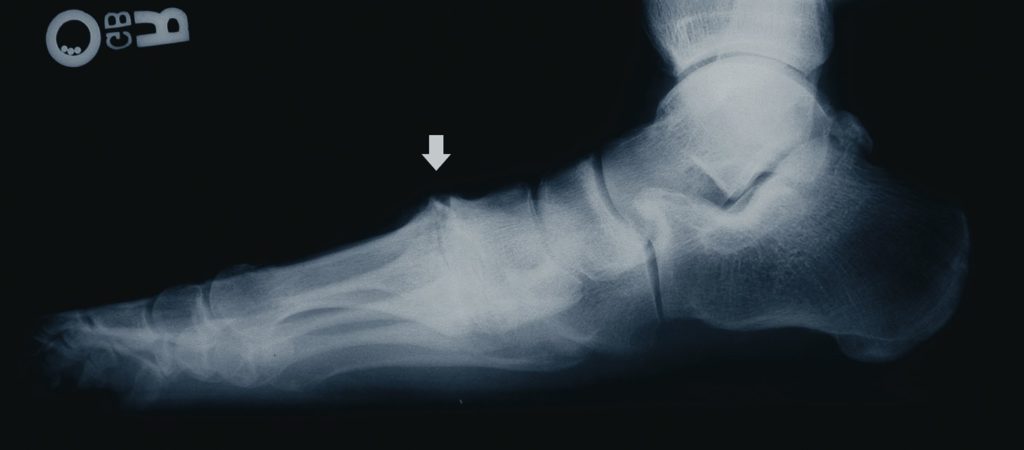
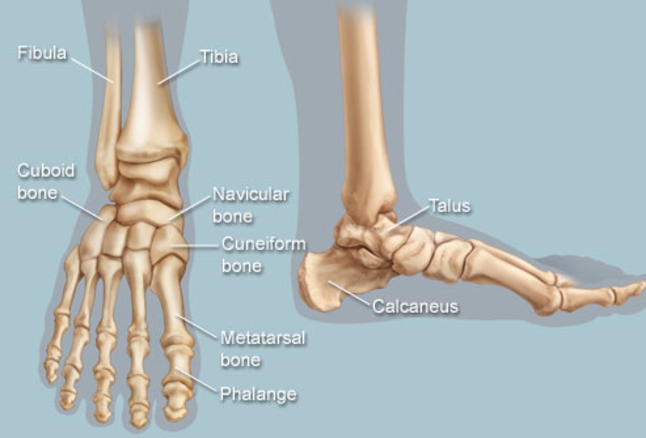
O tornozelo é a articulação responsável por unir o pé à perna. É composto por 3 ossos: a tíbia, a fíbula e o tálus. Constitui uma região extremamente nobre pois suporte cargas extremas ao caminharmos ou praticarmos atividades físicas.
O diagnóstico é feito por maio do exame clínico realizado pelo ortopedista e confirmado pelas radiografias. Em alguns casos, há necessidade de estudos complementares com tomografia computadorizada.
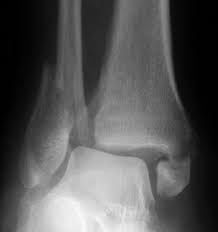
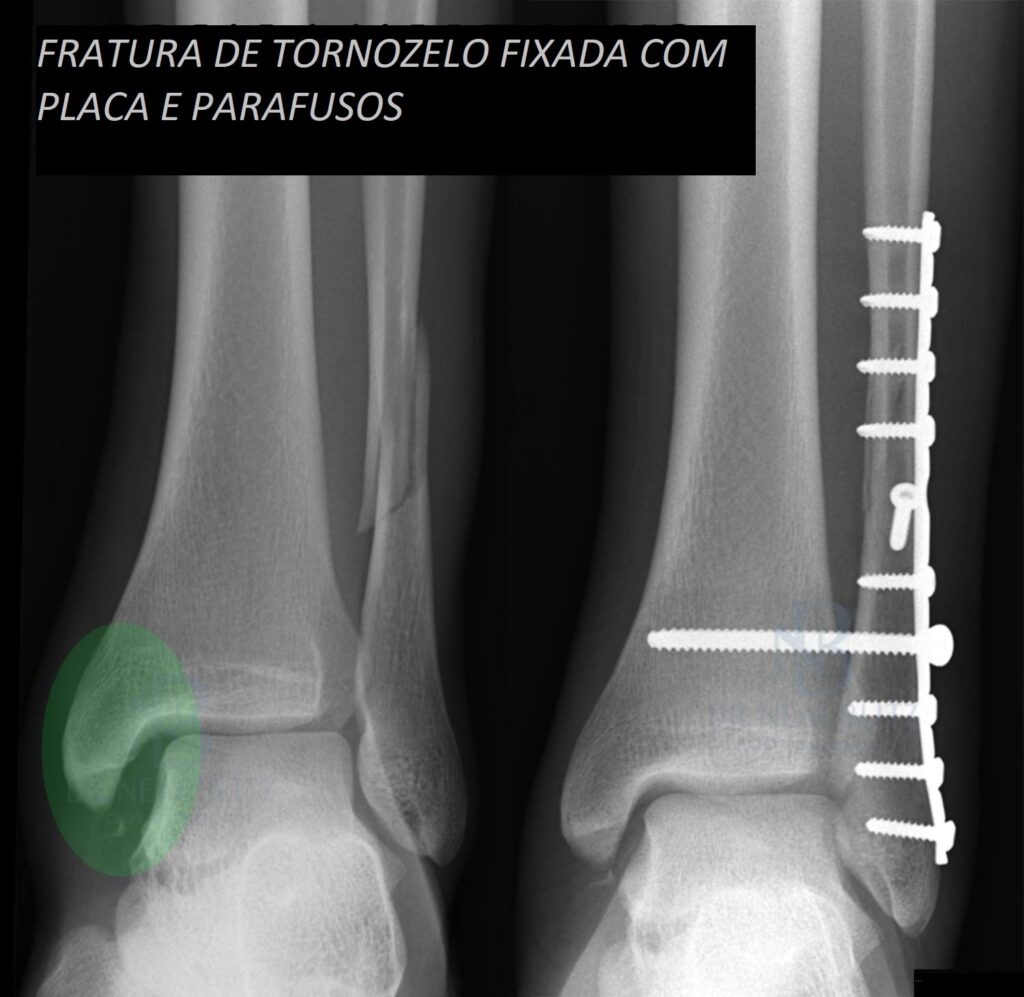
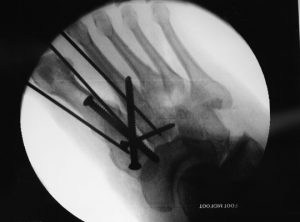
As fraturas do tornozelo podem ser decorrentes de torções sofridas nas atividades habituais do dia a dia ou originadas nos traumas do esporte. No passado, grande parte das fraturas do tornozelo foram tratadas apenas com imobilizações gessadas, por períodos que duravam até 6 meses. Porém , com a evolução do conhecimento a respeito da biomecânica e importância do reestabelecimento da anatomia original do tornozelo para minimizar as sequelas, a maioria das fraturas do tornozelo passaram a ser tratadas com cirurgia.
Apesar disso, muitas fraturas do tornozelo ainda representam fonte de sequelas graves para os pacientes e isso se deve a dois fatores: a gravidade da fratura e experiência do cirurgião ortopedista.
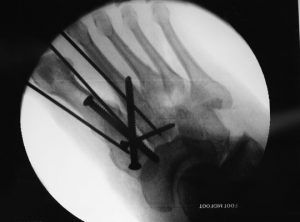
A cirurgia consiste em re-estabelecer a posição dos ossos à sua forma original (sempre que possível) e fixá-los com o uso de placas e parafusos. Existem várias opções de implantes cirúrgicos disponíveis no mercado e o cirurgião deve fazer a escolha (sempre que possível) do material mais adequado para cada caso.
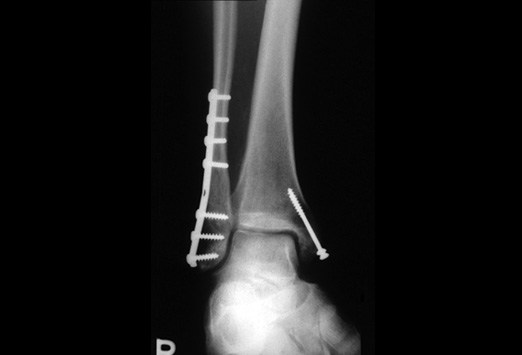
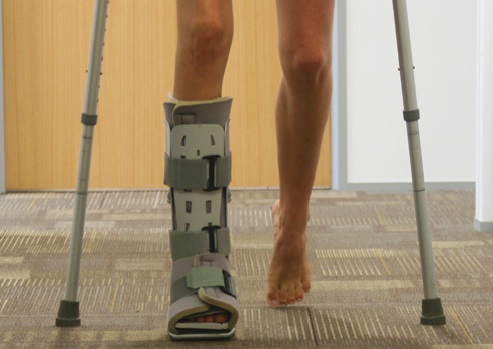
Após a cirurgia, muitos pacientes já podem iniciar o trabalho de reabilitação precocemente, podendo caminhar com uso de muletas e começar os exercícios de fisioterapia. Pacientes jovens, em idade produtiva, sem outras doenças graves e os atletas, devem optar pelo tratamento cirúrgico. A reabilitação precoce pode ter que esperar um pouco mais em casos específicos como nos pacientes com diabéticos, osteoporose grave e outras situações que prejudiquem a estabilidade óssea após a fixação cirúrgica.
Em média, o tempo de recuperação completa é de aproximadamente 90 dias, podendo se estender a até 6 meses para casos mais complicados.
Para agendar uma consulta clique aqui www.drandredonato.com.br ou ligue (011) 2165-2384 / 96307-5857
Para falar com o Dr. André Donato: dr.andredonato@gmail.com